Síndrome de Horner Sintomas, Causas, Tratamento
O Síndrome de Horner o síndrome de Bernard-Horner de um distúrbio neurológico causado por uma origem de interrupção ou lesão das vias nervosas simpáticas algures no seu caminho a partir do sistema nervoso para o globo ocular (Herrero-Morin et al., 2008).
Clinicamente, a síndrome de Horner é caracterizada pela apresentação de diferentes alterações oftalmológicas e simpatizantes, entre os quais encontramos miose, ptose ou anhidrosis, entre outros (Rodriguez-Sanchez, Vadillo, Herrera-Calo e Morenco de la Fuente , 2016).
A síndrome de Horner pode aparecer associada a um início adquirido ou congênito. Devido a isso, sua etiologia está relacionada a uma variedade de fatores: acidentes vasculares cerebrais, a formação de tumores, dores de cabeça e enxaquecas, trauma cerebral, cirurgia, etc. (Vicente, Canelles, Díaz e Fons, 2014).
Em relação ao diagnóstico, essa patologia requer exame físico e oftalmológico, bem como o uso de diferentes testes. Um dos testes mais usados para confirmar sua presença e localizar a causa da síndrome é o teste de colírios, acompanhado por algumas técnicas de neuroimagem (Escrivá e Martínez-Costa, 2013).
Finalmente, embora não haja nenhuma abordagem terapêutica específica para a síndrome de Horner, o objetivo final da intervenção médica é o tratamento, controle e eliminação da causa etiológica deste (Mayo Clinic, 2014).
Características da síndrome de Horner

síndrome de Horner é um tipo de distúrbio que afeta principalmente o olho e áreas circundantes de um lado da face, como resultado de ferimentos de vários ramos do nervo (Genetics Home Reference, 2016).
Especificamente, uma interrupção da via simpática que funciona a partir do cérebro para as áreas dos olhos (Pizarro et al., 2006) ocorre.
Nosso sistema nervoso é dividido em duas seções de acordo com as características anatômicas deste (Redolar, 2014):
Por um lado, encontramos o sistema nervoso central (SNC), composto principalmente do cérebro ou do cérebro e da medula espinhal.
Por outro lado, o sistema nervoso periférico (SNP) inclui a linfa e nervos cranianos espinhais responsável pelo transporte de todos motor e sensorial informação bidireccionalmente entre os centros do cérebro e de diferentes áreas do corpo.
Além disso, nesta última subdivisão, podemos distinguir dois outros sistemas fundamentais:
A primeira refere-se ao sistema nervoso autonômico (ANS), cuja função principal é o controlo da regulação interna do corpo, ou seja, aquelas funções involuntárias ou automáticos que são essenciais nos órgãos internos.
Enquanto a outra refere-se aos nervos somáticos (SNSo), responsáveis pelo controlo do fluxo de informações entre a estrutura do corpo e dos órgãos internos, com diferentes áreas do sistema nervoso central.
Neste último podemos identificar três componentes fundamentais, os ramos simpático, parassimpático e entérico.
Neste caso, a área simpática é a que nos interessa. Este é essencialmente responsável por regular a mobilização orgânica e corporal na presença de um evento ou situação de perigo, real ou potencial.
O ramo nervoso simpático é capaz de controlar uma ampla variedade de movimentos involuntários e respostas homeostáticas orgânicas.
Um nível específico, refere-se a transpiração, aumentada ou reduzida taxa cardíaca, dilatação da pupila, o motor actua fuga, broncodilatação, etc.
Portanto, a presença de lesões transitórias ou permanentes em diferentes seções do sistema simpático pode causar o desenvolvimento das características clínicas da síndrome de Horner.
Esta patologia foi inicialmente descrita pelo cirurgião oftalmológico Johann Friedrich Horner (1869) (Ioli, 2002).
Em seu relato clínico, ele se referiu ao caso de um paciente com cerca de 40 anos de idade cuja patologia foi caracterizada por (Ioli, 2002):
- Descida unilateral ou queda da pálpebra.
- Diminuição da contração pupilar.
- Deslocamento do globo ocular.
- Alteração da produção de suor.
Além disso, Horner identificou uma associação significativa desses achados clínicos com uma lesão nervosa simpática no nível cervical (Ioli, 2002).
Um número significativo de casos de síndrome de Horner identificou uma associação dele com lesões ou bloqueios das fibras nervosas simpáticas a vários níveis (Avellanosa, Vera, Morillas, Gredilla e Gilsanz de 2006):
- Central: interrupção localizada ao nível do cordão cervical, tronco cerebral ou hipotálamo.
- Periférico: Nível de interrupção pré-ganglionares localizados (cervical mediastino anterior, pulmão ou cervicotorácia ápice osso) ou pós-ganglionares (áreas seio cavernoso, da base do crânio, carótidas ou gânglio cervical superior).
Portanto, síndrome de Horner pode causar paralisia do músculo dilatador da íris (miose), músculo Müller (ptose), a fibras sudomotor e vasomotora (anhidrosis, vasodilatação, vermelhidão, etc.) (Avellanosa, Vera, Morillas, Gredilla e Gilsanz, 2006).
Os mais recentes classificações médicas definido síndrome de Horner como uma condição médica de caráter neurológico, prejuízo causado por vias nervosas que funcionam a partir do cérebro para os olhos e face (Nascimento Guia Injury, 2016).
Embora esta é uma doença que não costuma causar alterações significativas na capacidade visual ou estado funcional geral da pessoa em causa, a causa da lesão do nervo pode causar outras complicações médicas graves (Genetics Home Reference, 2016).
Estatísticas
Diferentes investigações epidemiológicas consideram que a síndrome de Horner é uma doença rara na população geral (Genetics Home Reference, 2016).
Em geral, estima-se que a incidência dessa síndrome varie em torno de 1 caso por 6.250 nascimentos (Genetics Home Reference, 2016).
No entanto, há poucos dados sobre a prevalência na infância, adolescência ou fase adulta.
Além disso, o Instituto Nacional para Desordens Raras (2016) afirma que a síndrome de Horner pode ocorrer tanto em mulheres quanto em homens, em diferentes faixas etárias ou em qualquer grupo geográfico ou étnico / racial específico.
Sinais e sintomas mais frequentes

As características clínicas da síndrome de Horner estão associadas à área oftalmológica e às funções homeostáticas do organismo.
Normalmente, todas as alterações geralmente ocorrem unilateralmente, ou seja, afeta apenas um lado da face ou do corpo (National Institute for Rare Disorders, 2016).
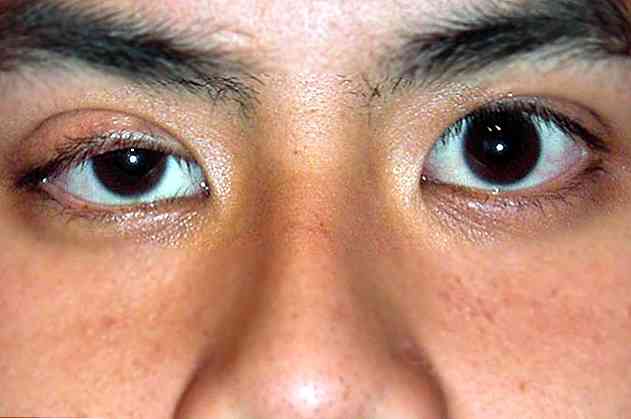
Esta doença caracteriza-se essencialmente por uma tríade sintomática de ptose, miose e anhidrosis, a ser descrito abaixo (Pardal Souto, Ai Barbaito, Taboada Perianes, 2014):
Ptose
O termo ptose é usado para se referir à queda anormal das pálpebras superiores (Institute of Ocular Microcirurgia, 2016).
Embora possa ser devido a diferentes factores (fraqueza do músculo, pele, flacidez processo da doença, envelhecimento, etc), no caso da síndrome de Horner é causada por danos nos nervos (National Institutes of Health, 2016).
Especificamente, tem sido associado a lesões localizadas no terminal nervoso que inerva o músculo de Müller (Iolli, 2002).
O músculo de Müller, também conhecido como músculo levantador da pálpebra, é o principal responsável por manter as pálpebras em posição funcional e permitir seu movimento voluntário.
Em um nível visual, podemos observar como a pálpebra superior está fora do gancho ou em uma posição mais baixa do que o habitual (National Institutes of Health, 2016).
Normalmente, a ptose afeta apenas um olho. Geralmente não está associada a outros tipos de patologias oftalmológicas que reduzem a capacidade visual da pessoa que sofre com isso.
No entanto, alguns casos foram descritos em que turva ou visão dupla, lacrimejo aumentado, episódios de dor ou ambliopia (olho preguiçoso), secundárias a ptose (National Institutes of Health, 2016) desenvolve.
Miose
Outro dos sinais característicos da síndrome de Horner é a presença de uma contração anormal da íris ocular (Iolli, 2002).
A íris é uma das estruturas dos olhos. É uma membrana muscular que é responsável, juntamente com o aluno, por regular a quantidade de luz que o acessa através de sua contração e dilatação (National Institutes of Health, 2016).
Em um nível visual, identificamos a íris como a área circular colorida dos olhos (National Institutes of Health, 2016).
A mais comum na síndrome de Horner é uma disfunção dos músculos que controlam a abertura da íris e da pupila, de modo que geralmente parece mais fechada do que o habitual para a estimulação luminosa (Iolli, 2002).
Além disso, também é provável que outros tipos de alterações sejam desenvolvidos (Iolli, 2002):
- Congestão conjuntivalEm muitos casos, a inflamação e a vermelhidão dos tecidos oculares conjuntivos podem ser apreciadas.
- Heterocromia da íris: refere-se à presença de uma cor assimétrica da íris dos olhos, ou seja, uma tem uma determinada cor e a outra tende a ter uma aparência acinzentada ou azulada.
- Enoftalmia: com este termo nos referimos a um deslocamento dos olhos. No nível visual, podemos observar como um ou ambos os olhos se movem em direção ao interior da órbita.
Embora condições médicas sérias não sejam consideradas, em alguns casos, podem prejudicar a capacidade e a eficiência visual da pessoa afetada.
Anidrose
O termo anidrose é usado na literatura médica para se referir a uma alteração da produção de suor (National Institutes of Health, 2015).
No caso da síndrome de Horner, uma ausência ou redução drástica da sudorese nas regiões faciais, pescoço ou áreas torácicas é geralmente identificada (Iolli, 2002).
Porém, como nos casos anteriores, essa patologia geralmente ocorre unilateralmente, afetando um lado da face ou do corpo (Escrivá e Martínez-Costa, 2013).
Embora em casos leves não implique complicações médicas significativas, a anidrose pode evoluir para uma alteração significativa na regulação da temperatura corporal (National Institutes of Health, 2015).
Outras alterações
Dependendo da gravidade das lesões nervosas, outros tipos de complicações médicas podem aparecer, como aumento generalizado da temperatura corporal das áreas afetadas, rubor facial, secreções nasais, super sensibilidade, epífora (abundante lacrimação), entre outros ( Iolli, 2002).
Causas
A síndrome de Horner pode ter uma origem adquirida (após o nascimento) ou congênita (antes do nascimento), ambas relacionadas a alterações neurológicas.
Há uma grande variedade de fatores que podem levar a lesões do ramo nervoso simpático e, consequentemente, ao desenvolvimento da síndrome de Horner.
Normalmente, as lesões são geralmente divididas em três grupos (Mayo Clinic, 2014):
Primeiro pedido
O envolvimento é geralmente localizado no trajeto do nervo que vai do hipotálamo, tronco cerebral até as áreas superiores da medula espinhal.
Neste caso, os fatores etiológicos mais comuns incluem:
- Acidente vascular cerebral.
- Traumatismo cranioencefálico.
- Traumatismo no pescoço.
- Formação de tumores
- Patologia ou doença desmielinizante.
- Sirigomelia (formação de cistos medulares)
Segunda ordem
O envolvimento geralmente está localizado no trajeto do nervo que vai das áreas da medula espinhal até a parte superior do tórax e do pescoço.
Neste caso, os fatores etiológicos mais comuns incluem:
- Tumores pulmonares
- Tumores relacionados à mielina (Shwannoma).
- Lesões aórticas
- Cirurgia torácica
Terceira ordem
O envolvimento geralmente está localizado nas vias nervosas que se estendem do pescoço até a pele da face e a estrutura muscular da íris e das pálpebras.
Neste caso, os fatores etiológicos mais comuns incluem:
- Lesão aórtica no pescoço.
- Lesão da veia jugular no pescoço.
- Formação de tumores ou processo infeccioso em áreas próximas à base do crânio.
- Episódios de enxaqueca.
- Episódios de cefaléia em salvas.
Por outro lado, vários fatores etiológicos também foram identificados e são mais comuns em crianças (Mayo Clinic, 2014):
- Lesão traumática no pescoço ou ombros durante o processo de nascimento.
- Alteração aórtica congênita.
- Formação de tumores no nível neurológico.
Diagnóstico
O diagnóstico da síndrome de Horner baseia-se fundamentalmente na identificação dos sinais clínicos, da lesão nervosa e da causa etiológica.
Análise clínica
Um exame físico generalizado geralmente é realizado, acompanhado de uma análise da posição palpebral, da integridade muscular da íris e da sudorese.
No caso da posição palpebral, é possível identificar defeitos de colocação em um nível visual.
No entanto, no caso de contração da íris e pupila, é necessário utilizar outros métodos além da análise visual (Iolli, 2002).
- Estimulação luminosa.
- Teste de gotas oculares.
- Teste de cloridrato de cocaína.
- Teste de hidroxamina.
Finalmente, para avaliar a transpiração, um registro da taxa de produção de suor em várias áreas do corpo é geralmente usado.
Identificação de lesão nervosa e causa etiológica
Neste caso, as técnicas utilizadas baseiam-se fundamentalmente na neuroimagem de áreas cerebrais e periféricas (Iolli, 2002).
- Tomografia computadorizada.
- Ressonância magnética nuclear.
Tratamento
Como observamos na descrição inicial, não há cura ou tratamento específico para a síndrome de Horner (Mayo Clinic, 2014).
Todas as intervenções médicas enfocam o tratamento da causa etiológica (Mayo Clinic, 2014).
Na maioria das vezes, a síndrome de Horner é devido à presença de um tumor ou lesão traumática. Em ambos os casos, é possível utilizar procedimentos cirúrgicos e farmacológicos para sua eliminação (National Organization for Rare Disorders, 2016).
Referências
- Avellanosa, J., Vera, J., Morillas, P., Gredilla, E., & Gilsanz, F. (2006). Síndrome de Horner e bloqueio do plexo braquial ipsilateral em um caso de analgesia peridural para o trabalho de parto. Rev. Soc. Esp. Pain.
- Guia de Lesões no Nascimento. (2016). Síndrome de Horner Retirado do Guia de Lesões no Nascimento.
- Escrivá, E., & Martínez-Costa, L. (2013). Síndrome de Horner Incompleta como sinal de apresentação de ependimoma do quarto ventrículo. Arch Soc Esp Oftalmol.
- Herrero-Morín e outros,. (2008). Síndrome de Horner congênita. Anpedi
- Ioli, P. (2002).A síndrome de Claude Bernard-Horner e outros para sempre desconhecidos. Revista do Hospital Comunitário Privado.
- Clínica Mayo (2014). Síndrome de Horner. Obtido da Mayo Clinic.
- NIH (2015). Pálpebras caídas. Obtido do MedlinePlus.
- NIH (2016). Síndrome de Horner. Obtido a partir da Genetics Home Reference.
- NORD (2016). Síndrome de Horner Retirado da Organização Nacional para Desordens Raras.
- Pizarro, M., Campos, V, Irarrázaval, S., Mesa, T., Escobar, R., & Hernández, M. (2006). Síndrome de Horner Pediátrico: Análise de 5 casos. Obtido da Scielo.
- Rodríguez-Sánchez, E., Vadillo, J., Herrera-Calo, P., e Marenco de la Fuente, M. (2016). Síndrome de Horner após analgesia epidural para o parto. Relatório de três casos. Rev Colomb Anestesiol.
- Vicente, P., Canelles, E., Díaz, A., & Fons, A. (2014). Síndrome de Horner Irreversível após simpatectomia toracoscópica bilateral. Arch Soc Esp Oftalmol.


