Síndrome da TOCHA Sintomas, Causas, Tratamento
O Síndrome de TOCHA Ele refere-se a um grande grupo de doenças que podem causar processos infecciosos durante a gravidez ou nascimento (Departamento de Obstetrícia Ginecologia e HJJAB-IGSS, 2014).
Especificamente, o acrônimo TORCH inclui 5 tipos de infecções (Departamento de Obstetrícia e Ginecologia do HJJAB-IGSS, 2014):
- T: Toxoplasmose
- O: Outros - Sífilis, varicela, etc.-
- R: Rubéola.
- C: Citomegalovírus
- H: Herpes simples.
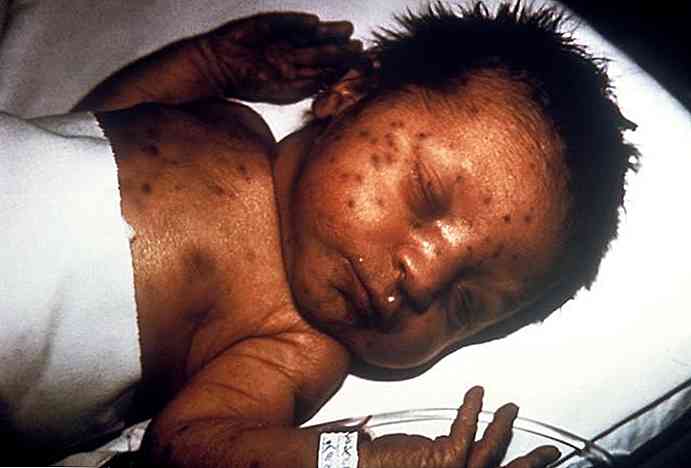
As manifestações clínicas dependerão do tipo de infecção congênita que se desenvolve no paciente (Díaz Villegas, 2016).
No entanto, existem alguns sinais e sintomas comuns: retardo generalizado do crescimento, febre, hepatoesplenomegalia, anemia, petéquias, hidrocefalia, calcificações, etc. (Díaz Villegas, 2016).
A suspeita diagnóstica é geralmente feita com base nos achados clínicos. No entanto, é essencial para a realização de um inquérito sorológico para identificar a fonte de infecção (Cofré, Delpiano, Labraña, Reyes, Sandoval e Izquierdo, 2016). Nessa síndrome, o mais comum é usar o perfil diagnóstico da TORCH (Kim, 2015).
O tratamento da síndrome de TORCH será específico em cada indivíduo e depende do tipo de infecção que ele sofre. Especialistas médicos geralmente recorrem ao uso de abordagens clássicas em cada patologia.
Características da síndrome de TORCH
A síndrome de TORCH refere-se a um conjunto de patologias que podem causar processos infecciosos congênitos (National Organization for Rare Disorders, 2016).
As infecções congênitas são definidas como condições médicas que são transmitidas de mãe para filho durante a gravidez ou no nascimento (Salvia, Álvarez, Bosch, Goncé, 2008).
Normalmente, este tipo de processos infecciosos tem que ser adquirido durante o primeiro, segundo ou terceiro trimestres da gravidez (Díaz Villegas, 2016).
No entanto, também é possível que a infecção se contraia quando o feto passa pelo canal do parto (Díaz Villegas, 2016).
Para esta síndroma, o seu nome é baseado na sigla das infecções congénitas mais comuns: T (toxoplasmose), R (rubéola), C (citomegalovirus), e H (H) (Salvia, Alvarez, Bosch e Gonce de 2008 ).
S, geralmente referidas outras doenças infecciosas, incluindo a sífilis, varicela, malária, tuberculose, vírus de papiloma, entre outros (Salvia Alvarez, Bosch, Gonce, 2008) estão incluídos.
Cada tipo de infecção irá gerar um curso clínico diferencial: tempo de apresentação, sinais e sintomas, complicações médicas, tratamento, etc.
Como observado por autores como Salvia, Álvarez, Bosch e Goncé (2008), todos têm algumas características comuns:
- A transmissão do agente patológico da mãe para a criança pode ocorrer através do contato direto durante o parto ou através da placenta durante a gravidez.
- A origem do processo infeccioso pode estar associada a agentes virais, bacteriológicos ou parasitários.
- Na mãe, a infecção geralmente não causa sintomas significativos, então eles geralmente passam despercebidos.
- O diagnóstico inclui em todos os casos um estudo sorológico, biológico molecular ou de cultura celular.
- O curso clínico pode ser semelhante em muitas das infecções, no entanto, elas são amplamente variáveis.
- O agente patológico que se contrai antes das 20 semanas de gestação causa importantes complicações médicas, como o desenvolvimento de malformações físicas.
- A infecção em fases posteriores da gravidez geralmente leva à prematuridade, ao baixo peso ao nascer ou a algumas alterações do sistema nervoso central.
- Infecções durante o trabalho de parto geralmente levam a pneumonite, hepatoesplenomegalia, sepse, anemia, entre outras.
- Algumas das patologias podem permanecer assintomáticas durante o período neonatal. Eles geralmente geram seqüelas neurossensoriais em momentos posteriores.
Estatísticas
A síndrome TROCH e os processos infecciosos de origem congênita são patologias freqüentes (Díaz Villegas, 2016).
Sua incidência atinge cerca de 2,5% do total de recém-nascidos a cada ano (Díaz Villegas, 2016).
Nem todos os afetados têm complicações médicas significativas. Uma grande porcentagem apresenta um curso clínico assintomático (Díaz Villegas, 2016).
Quais são as infecções mais comuns associadas à síndrome TROCH?
Os processos infecciosos classificados dentro do síndrome Troch incluem: toxoplasmose, rubéola, citomagalovirus, herpes simplex e outro menos frequente como varicela-zoster, sífilis, parvovírus, vírus do papiloma, etc. (Departamento de Obstetrícia e Ginecologia da HJJAB-IGSS, 2014; Diaz Villegas, 2016; Salvia, Alvarez, Bosch, Gonce de 2008, Ticona Apazza e Vargas Poma, 2011):
Toxoplasmose
A toxoplasmose é uma infecção gerada por um protozoário. Geralmente é contraído através da ingestão de alguns alimentos mal lavados ou mal cozidos.
Na maioria dos casos, as mães afetadas geralmente não apresentam uma sintomatologia significativa, mas transmitem a infecção ao embrião durante a gravidez.
A toxoplasmose congênita é geralmente considerada uma condição rara na população geral. Estudos epidemiológicos estimam sua incidência em 1 caso por 1.000 partos.
O processo infeccioso geralmente se manifesta no feto durante a gravidez ou no estágio neonatal.
Embora os sinais e os sintomas variam entre afectada, os mais comuns incluem: cório-retinite, esplenomegalia, calcificações cerebrais, epilepsia, anemia, episódios febris, perturbações do líquido cefalorraquidiano, etc.
O diagnóstico definitivo dessa patologia geralmente é baseado nos resultados dos testes sorológicos.
Por outro lado, o tratamento utilizado na gestante é orientado para a prevenção da transmissão. Os medicamentos mais utilizados são antimicrobianos.
No caso do tratamento do feto infectado, o mais usual é a administração de pirimetamina e sulfadiazina, juntamente com um controle médico exaustivo.
Rubéola
A rubéola é outra das infecções congênitas classificadas sob o nome de síndrome de TORCH. A contração do vírus da rubéola é geralmente associada a contato direto ou secreções nasofaríngeas.
Tem um período de incubação de cerca de 18 dias e pode causar danos significativos ao feto quando a mãe é infectada durante ou antes do quarto mês de gravidez.
Embora não seja muito comum na população em geral, a rubéola pode gerar um número significativo de patologias.
As alterações mais frequentes estão associadas à presença de patologias cardíacas. Eles geralmente estão presentes em mais de 70 dos casos e são caracterizados por:
- Ductus arteriosus
- Estenose da artéria pulmonar.
- Necrose arterial
- Anomalias septais e / ou ventriculares.
- Perda de striation.
Outras complicações médicas freqüentes são hipoacuisa, microcefalia, catarata, hipoplasia ocular, microftalmia, retinopatias, etc.
O diagnóstico de rubéola geralmente é feito com base na identificação de alguns dos sinais clínicos indicados acima. Além disso, uma análise das secreções faríngeas é realizada.
A confirmação diagnóstica final geralmente depende do isolamento do vírus e dos resultados imunológicos.
Uma abordagem terapêutica específica para a rubéola de origem congênita não foi projetada. O mais comum é a imunização contra este vírus antes da gravidez.
As vacinas são geralmente dadas a mulheres em idade fértil, pelo menos um mês antes da concepção. Seu uso durante a gravidez é contra-indicado.
Citomegalovírus
O citomegalovírus é um agente patológico pertencente à família Herpesviridae e é exclusivo dos seres humanos.
É a infecção congênita mais comum na população geral. Geralmente é transmitido por contato direto com fluidos corporais, como o sangue.
Muitas das infecções são assintomáticas ou subclínicas nas mulheres afetadas. No entanto, durante a gravidez, o feto pode desenvolver a infecção por meio de uma reativação do processo ou infecção primária da gestante.
Tal processo infeccioso pode causar danos significativos para o feto: atrofia óptica, microcefalia, calcificações ventriculares, hepatoesplenomegalia, ascite ou nanismo.
Além disso, uma percentagem menor de afectada pode também desenvolver episódios febris, encefalite, doenças respiratórias, pele roxo, hepatite ou retardamento psicomotor generalizada.
O diagnóstico de infecção por citomegalovírus requer confirmação por meio de exames laboratoriais. É necessário isolar o vírus no sangue ou no líquido amniótico durante a gravidez.
Além disso, vários estudos experimentais estão examinando a eficácia de drogas como ganciclovit para o tratamento desta patologia. A administração de imunoglobulina geralmente não é indicada nesses casos.
Herpes simples
Casos de infecções pelo vírus herpes simplex geralmente atingem níveis elevados em muitos países desenvolvidos, dando origem a um diagnóstico por 3.500 nascimentos.
Este vírus é normalmente adquirido por meio de um transportador com lesões na pele ou mucosa através de excreção em vários fluidos corporais, tais como a saliva, o sémen ou secreções vaginais.
Embora a maioria das infecções são assintomáticos, o vírus do herpes simplex tem a capacidade de permanecer em estado dormente no corpo pode reactivar esporadicamente.
No caso de mães grávidas, este vírus pode ser transmitido ao feto no momento do parto, quando passa pelo canal vaginal.
Embora alguns casos são assintomáticas, complicações médicas infecção por herpes neonatal estão associados com o desenvolvimento de doença disseminada (insuficiência respiratória, hepática, encefalite, anormalidades do SNC, etc.), patologias do sistema nervoso central (convulsões, irritabilidade, alterações térmicas , desordens de consciência, etc.). ou patologias oculares, cutâneas e / ou orais.
A identificação deste processo infeccioso requer vários testes laboratoriais. Uma cultura de células é geralmente realizada a partir de uma amostra de lesões genitais, lesões da pele do recém-nascido ou fluidos corporais.
O tratamento do herpes simples baseia-se na administração de medicação antiviral, como o Aciclovir.
Além disso, é importante isolar o feto durante o parto por meio do parto cesáreo.
Varicela-Zoster
O vírus da catapora é um dos mais contagiosos. É exclusivo da espécie humana e tem um período de incubação de cerca de 10 ou 20 dias.
Actualmente, mais de 80% das mulheres grávidas estão imunes a este vírus graças às técnicas avançadas de vacinação. No entanto, a sua frequência atinge 2 ou 3 casos por 1.000 mulheres grávidas.
A infecção fetal geralmente ocorre antes da 20ª semana de gestação através de uma via transparente.
Nos casos de infecção materna em dias próximos ou posteriores ao parto, o risco de infecção neonatal é alto e grave.
Durante a gravidez, este tipo de infecção pode causar lesões de pele, lesões músculo-esqueléticas, neurológicas e lesões oftalmológicas.
No entanto, se a infecção ocorre na fase neonatal pode ocorrer com o envolvimento varicela mulsisitémica grave.
O diagnóstico, no caso da gestante, é clínico e baseia-se na identificação sintomática e na análise sorológica. No caso do exame fetal, uma amniocentese geralmente é realizada para isolar o vírus.
A cepa materna geralmente requer a administração de imunoglibulina varieza-zoaster. Enquanto o tratamento do recém-nascido requer gamaglobulina específica ou não específica.
Sífilis
A sífilis é um prisioneiro infeccioso causado pelo vírus Treponema pallidum. Qualquer gestante afetada e não tratada pode transmitir essa patologia durante a gravidez ou no momento do parto.
Embrionário e manifestações neonatais de sífilis pode ser muito grande: distúrbios meningite, coriza, hepatoesplenomegalia, linfadenopatia, pneumonite, anemia, prematuridade, retardamento do crescimento generalizada, osso, etc.
Embora a maioria dos afetados tem um curso assintomático por muitos anos, a sífilis pode causar algumas manifestações tardias: episódios convulsivos, surdez ou retardo mental, entre outros.
Esta condição requer intervenção médica urgente. Quando a mãe é tratada, a penicilina é usualmente usada, enquanto que se ela não tiver sido tratada, geralmente são usados outros tipos de tratamentos.
Parvovirose
A infecção pelo parvovírus B19 produz vários distúrbios da pele, entre os quais o eritema infeccioso.
Não é uma patologia freqüente, mas pode causar aborto espontâneo em 10% dos casos. Mesmo que a infecção ocorre nos estágios finais da gravidez, a evolução clínica está associada com o desenvolvimento de hidropisia, trombocitopenia, miocardite, lesões hepáticas, etc.
O tratamento desta condição médica geralmente se concentra no tratamento de sintomas e complicações médicas. No caso de alterações graves durante a gravidez, a transfusão intra-uterina pode ser usada.
Papilomavírus
O papilomavírus é outro dos agentes patológicos exclusivos da espécie humana. Fetos e embriões são frequentemente afetados por processos infecciosos gerados por vias transplacentárias ou pela passagem pelo canal do parto.
O curso clínico desta condição médica é caracterizado principalmente pelo desenvolvimento de desordens respiratórias.
As intervenções médicas se concentram em manter a abertura das vias aéreas e monitorar as complicações médicas.
Referências
- Díaz Villegas, M. (2016). TOCHA Texto da Cátedra de Pediatria.
- IGSS, G. d.-O. (2014). Gestão de TOCHA na Gravidez. Diretrizes de Prática Clínica Baseadas na Evidência.
- NORD (2016). Síndrome de TOCHA. Retirado da Organização Nacional para Desordens Raras.
- Salvia, M., Alvarez, E., Bosch, J. e Goncé, A. (2008). Infecções congênitas Associação Espanhola de Pediatria.
- Ticona Apaza, V., & Vargas Poma, V. (2011). SÍNDROME DA TOCHA. Revista de atualização clínica.


